対象疾患
当診療科が診療対象としている疾患は、下記のように多岐にわたっています。
診療疾患の詳しくは (社)呼吸器学会「呼吸器の病気」のページをご覧ください。
- 胸部異常陰影
- 肺腫瘍(原発性肺がん、転移性肺がん、肺良性腫瘍、中皮腫等)
- 呼吸器感染症(かぜ症候群、急性気管支炎、肺炎、誤嚥性肺炎、肺化膿症、肺結核等)
- 慢性閉塞性肺疾患 COPD(肺気腫、慢性気管支炎)
- アレルギー・免疫疾患(気管支喘息、好酸球関連肺疾患、膠原病合併肺疾患、サルコイドーシス等)
- 間質性肺疾患(間質性肺炎「肺線維症」、過敏性肺臓炎、塵肺等)
- 気管支拡張症
- びまん性汎細気管支炎
- 希少肺疾患、気胸・嚢胞性肺疾患(リンパ脈管筋腫症、α1-アンチトリプシン欠乏症、Birt-Hogg-Dubé症候群、嚢胞性肺疾患)
- 肺高血圧症
- 胸膜疾患(胸水、気胸、中皮腫等)
- 縦隔疾患(縦隔腫瘍等)
- 結核後遺症
- 慢性呼吸不全(在宅酸素療法等)
- 睡眠時無呼吸症候群
- 慢性咳嗽等
診療疾患の詳しくは (社)呼吸器学会「呼吸器の病気」のページをご覧ください。
医療従事者向けの説明
全て開く
- 胸部異常陰影
-
胸部異常陰影の診断確定には、多くの場合に肺組織の生検が必要となります。肺生検には、「経気管支」と「経皮」の2通りのアプローチがあります。
当科では年間500例前後の気管支鏡検査を行っています。若く全身状態が良好な患者さんに関しては、外来で気管支鏡検査を施行します。入院が必要な場合にも、速やかに短期の検査入院で対応します。診断率の向上を目指して、超音波気管支鏡(endobronchial ultrasonography: EBUS)を含む、さまざまな新しい機材を導入しています。肺野の末梢病変に関しては、EBUS-GSを用いて診断を行います①。サイズの小さい陰影に対しては、仮想ナビゲーションシステムを使用し②、肺門部・縦隔のリンパ節腫大についてはEBUS-TBNAを用いて生検を行います③。また、気管支上皮の中枢型早期肺がんを同定する自家蛍光気管支鏡も導入しています④。原因不明の胸水診断については、局所麻酔下胸腔鏡を用いた胸膜生検も行います。2020年度からは、凍結肺生検(クライオ肺生検)を導入し、2022年5月現在で100例を超える検査を行っています。間質性肺疾患においては、これまで鉗子生検では難しかった大きなサイズの検体を採取することによって、正確な診断と適切な治療の導入が可能となりました。悪性腫瘍においても、クライオ生検によって各種遺伝子検査の施行に十分な量の検体採取が可能となっています。検査は日本呼吸器内視鏡学会専門医・指導医の下で行われ、全例で鎮静・鎮痛剤を使用しています。迅速かつ正確で、加えて患者さんの負担の少ない検査を心掛けています。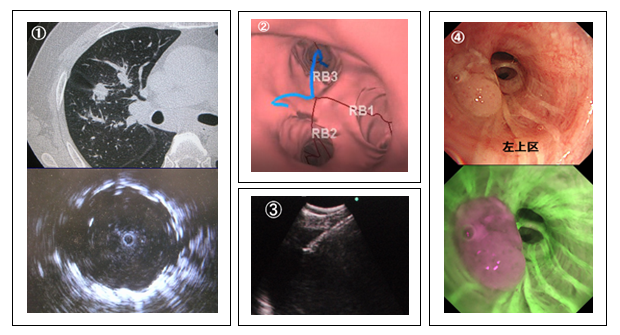
また、気管支鏡では到達が困難な胸膜直下の病変に対しては、超音波を用いた経皮的肺生検を施行しています。当院では、30年以上前から胸部超音波を用いた肺内病変の生検を積極的に行っており、本邦随一の検査数を誇っています。高い技術を有する専門医師が検査を行います。その他、必要に応じてCTガイド下経皮肺生検も施行が可能です。
- 肺がん
-
当グループの肺がん・胸部悪性腫瘍診療の特徴
1.充実した診断モダリティ
画像上悪性腫瘍が疑われる患者さんには、PET/CTなどの画像検査の他、週4日実施している気管支鏡下生検や、当院独自の技術である胸部超音波下肺生検、放射線科と連携して実施しているCTガイド下生検などから、患者さんに最も適切と判断し得る手法を用い、迅速かつ確実な診断を目指しています。疑い症例でも当院で精査をいたしますので、是非ご紹介ください。2.豊富な臨床経験
2021年度は、肺がん入院患者647人、外来化学療法室の年間利用件数2,236人と数多くの症例を経験しています。エビデンスだけでは判断が難しい症例につきましても、経験を基づく最良の治療を提供いたします。3.最新の治療
ガイドラインに則った標準治療だけではなく、本邦未承認薬の治験や、JCOG(日本臨床腫瘍研究グループ)、WJOG(西日本がん研究機構)、NEJ(北東日本研究機構)などの臨床研究グループに参加しており、最新の治療を患者さんに届けられるよう努めています(表1)。4.大学病院という特性
がんセンターとは異なり、大学病院では呼吸器以外の診療科も充実しているため、様々な合併症を抱えた患者さんにつきましても、疾患に応じて関係各科と連携した対応が可能です。5.各科連携
科内カンファレンスの他、呼吸器外科、放射線科と連携し定期的なカンファレンスを行い、患者さんの治療方針を検討しています。また、近年肺がん領域で広く用いられるようになった免疫チェックポイント阻害薬において、多彩な免疫関連有害事象が問題となっていますが、当院では腫瘍内科や消化器内科、皮膚科、糖尿病・内分泌内科等と連携した有害事象対策チームを結成しており、臓器横断的な副作用管理が可能となっています。当グループで対応可能な疾患
- 原発性肺がんの精査・加療
- 悪性胸膜中皮腫の精査・加療
- 胸腺上皮性腫瘍(胸腺腫・胸腺がん)の精査・加療
- 胸部神経内分泌腫瘍の精査・加療
- 各種縦隔腫瘍(縦隔原発胚細胞性腫瘍等)の精査・加療
手術や放射線治療が適応と判断された場合には、当院の呼吸器外科、放射線科と連携し実施いたします。
肺がんを含め悪性腫瘍におきましては、がんの持つ遺伝子のタイプやPD-L1染色を行った上で治療選択を行っています。複数の遺伝子を同時に検査できる遺伝子パネルも積極的に用いております。下記の臨床研究も含め、常に最新の治療を提供できるように努めております。
表1.現在当科で実施中の治験・臨床試験の一例対象疾患 phase 試験治療 治験 PD-L1陽性非小細胞肺がん 3 抗PD-1抗体+抗TIGIT抗体 治験 PD-L1高発現の非小細胞肺がん 3 抗PD-1抗体+抗TROP2抗体 治験 EGFRエクソン20遺伝子変異非小細胞肺がん 3 抗EGFR/Met抗体+抗がん剤 治験 進行非小細胞肺がん 3 第3世代EGFR-TKI 治験 局所進行非小細胞肺がん 3 化学放射線療法+抗PD-1抗体+PARP阻害剤 治験 局所進行小細胞肺がん 3 化学放射線療法+抗PD-1抗体+PARP阻害剤 治験 進行小細胞肺がん 3 プラチナ併用化学療法+抗PD-1抗体+抗VEGF抗体 治験 既治療のc-MET陽性非小細胞肺がん 3 抗c-MET抗体 治験 RET融合遺伝子陽性非小細胞肺がん 3 RET阻害剤 治験 KRAS G12C陽性非小細胞肺がん 2 抗がん剤+KRAS阻害剤 治験 進行・再発胸腺癌 2 抗がん剤+抗PD-L1抗体 治験 抗PD-(L)1抗体+抗がん剤で病勢進行後の非小細胞肺がん 1 抗がん剤+抗VEGF抗体+抗PD-1抗体+EP4拮抗剤 臨床試験 Oligometastasisの非小細胞肺がん 2 プラチナ併用化学療法+局所療法 臨床試験 進行非小細胞肺がん(ドライバー変異なし) 3 抗がん剤+抗PD-1抗体、または、抗がん剤+抗PD-1抗体+抗CTLA-4抗体 臨床試験 EGFR遺伝子変異陽性進行非小細胞肺がん 3 第3世代EGFR-TKI、または、第2世代EGFR-TKI+抗VEGF抗体 臨床試験 EGFR uncommon 変異を有する進行非小細胞肺がん 3 プラチナ併用化学療法 または 第2世代EGFR-TKI 臨床試験 ALK融合遺伝子陽性非小細胞肺がん 2 第3世代ALK-TKI、または第3世代ALK-TKI+プラチナ併用化学療法 臨床試験 PS不良進展型小細胞肺がん 2 プラチナ併用化学療法+抗PD-L1抗体
- 慢性閉塞性肺疾患 COPD
-
COPDは病診連携のモデル疾患と考えています
COPDは緩徐に症状が出現し、時に増悪を起こしながら進行していく慢性疾患です1)。2016年のWHOの調査でCOPDは死因の第3位であり、本邦でも男性の死因の第10位(2020年)に位置しています。本疾患の予防と治療は世界的に重要な公衆衛生上の課題といえます。本邦におけるCOPD疫学研究としては福地らによるNICE study(2004年)がその端緒ですが、同研究の中で日本人のCOPD有病率は8.6%と推定されました。40歳以上の約530万人、70歳以上の約210万人が罹患していると考えられましたが、実際に医療機関で治療を受けている患者はごく僅かにとどまっている実態が明らかとなりました2)。
その原因として、一般市民のCOPDに対する認知度の低さはもとより、医療者側でもCOPDは治療できない病気であるという認識があった可能性があります。その後、吸入剤を中心とした新規のCOPD治療薬が続々と上市され、適切に治療されることで患者の症状、QOLおよび予後の改善が期待できることはご承知のことと思います。こうした背景を受けてわが国では、2012年に「健康日本21(第二次)」の目標としてCOPDの認知度向上(平成34年度までに認知度80%にする)が掲げられ、国を挙げてのCOPD啓発運動が展開されています。COPD患者の9割は非専門医を受診しているともいわれています。
プライマリケアの先生方においては、コロナ禍で日々の診療に大変苦心されている中ではございますが、引き続き潜在的なCOPD患者の積極的な拾い上げをしていただければと思っております。その上で、専門医との連携を強化することで、より適切な治療および管理方針を構築し広めていくという戦略が、COPDの一層の予後改善につながっていくと考えられます。
コロナ禍においては、多くの医療施設で呼吸機能検査の実施が困難な状況となっています。このような状況下でのCOPD患者の拾い上げと治療管理の一助として、2021年1月日本呼吸器学会より、「COVID-19流行期日常診療におけるCOPD の作業診断と管理手順」が発表されました。COPD-QやCOPD-PSといった質問票を用いてスクリーニングを行い、胸部レントゲン検査や血液検査、および臨床症状により気管支喘息との鑑別を行う手順が示されています。発症が若年であったり、喘鳴を中心とした症状に日内変動がみられたりする場合には気管支喘息をより考えますが、とりわけ高齢者では鑑別が難しい場合も経験されます。最近ではCOPDと気管支喘息の合併病態としてACO(Asthma COPD overlap)という概念が提唱され、2018年には日本呼吸器学会から「診断と治療の手引き」3) が出されるなど専門医の間でも議論となっています。
このように、COPDと気管支喘息との厳密な鑑別は難しいことが多く、吸入製剤の選択も多岐にわたっている現在、治療方針に苦慮されることも多いと思います。そのような場合、ぜひ当科COPD外来(火曜午前 児玉裕三、水曜午後 佐藤匡)へのご紹介を検討いただければと思います。また、順天堂医院では感染対策を十分に行った上で、呼吸機能検査をほぼ従来通り継続しておりますので、精査依頼目的のご紹介も喜んでお受けいたします。検査結果は、専門医が見解を添えて迅速にお知らせいたします。当科はCOPDをモデル疾患として、今後も先生方と有機的な医療連携を継続していきたいと思っております。参考文献
1)日本呼吸器学会COPDガイドライン第5版作成委員会編:COPD(慢性閉塞性肺疾患)診断と治療のためのガイドライン第5版.メディカルレビュー社,東京,2018.
2)Fukuchi Y, et al: COPD in Japan: the Nippon COPD Epidemiology study. Respirology 9:458-465, 2004.
3)日本呼吸器学会喘息とCOPDのオーバーラップ診断と治療の手引き2018作成委員会編:喘息とCOPDのオーバーラップ(Asthma and COPD Overlap: ACO)診断と治療の手引き2018.メディカルレビュー社,東京,2018.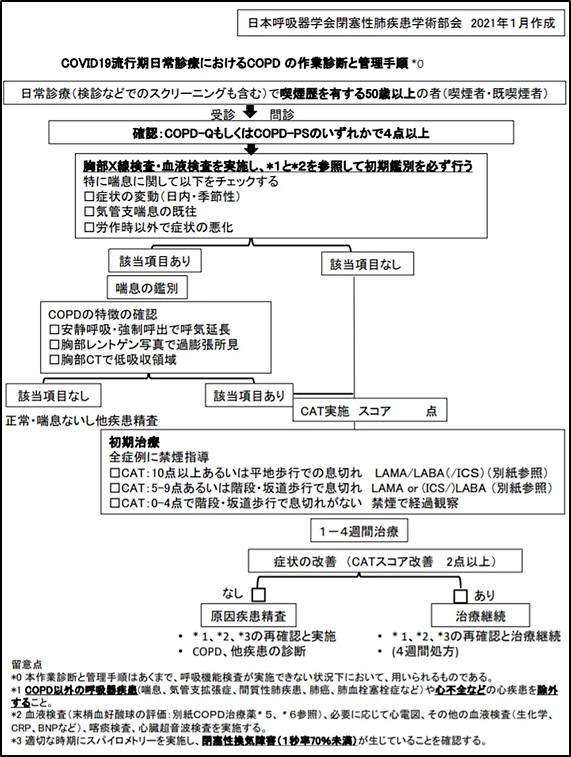
- 気管支喘息
-
当科の気管支喘息診療の特徴
新型コロナウイルス感染症の5類感染症移行後の対応について
気管支喘息(以下、喘息)は、COVID-19の発症率や重症化率、致死率が高いということはありません。しかし、リスクを軽減するためには、喘息の悪化を起こすような症状管理が不十分な状況を避けなければなりません。また、インフルエンザなども含むウイルス感染、感冒が喘息の増悪を誘導することもよく知られますが、この増悪リスクを回避するためにも管理を良好に保つ必要があります。現在の治療で管理が不十分な患者さんがいらっしゃいましたらば是非ご紹介いただきたく存じます。
充実した診断モダリティ
喘息が疑われる患者さんには、スパイログラム、呼気中一酸化窒素濃度測定、モストグラフ、気道可逆性試験や気道過敏性試験などの検査を用いて、患者さん毎に最も適切と判断される検査を用い、迅速かつ確実な診断を目指しています。慢性咳嗽や疑い症例も積極的に精査加療を行っています。
豊富な臨床経験
日本アレルギー学会アレルギー専門医(内科)・指導医の原田を中心に、長岡、伊藤、笹野、上田(2023年7月より)が週6回の喘息専門外来を行っており、喘息関連治療薬の処方は全国でも有数の処方数を誇っています。吸入ステロイドの進歩、普及に伴い喘息は管理可能な病気となってきましたが、未だ管理困難な症例を多く経験します。喘息の診断、環境整備指導、吸入手技指導にくわえて、鼻炎、副鼻腔炎、胃食道逆流症、睡眠時無呼吸症候群などの併存症管理も各専門医と協力して行っています。最新の治療
さらに、管理困難な難治性喘息患者さんには、生物学的製剤である抗IgE抗体、抗IL-5抗体、抗IL-5受容体抗体、抗IL-4受容体抗体、抗TSLP抗体を用いた治療を積極的に行っています。生物学的製剤も全国で有数の処方数を誇っており、使用経験が豊富であります。また、スギ花粉症合併喘息患者さんには、スギ花粉舌下免疫療法の併用も積極的に行っています。非薬物療法である気管支サーモプラスティ療法の実施も可能でありましたが、世界において同治療が2023年度で実施不能となります。喘息の生物学的製剤は高額ではありますが、高額療養費制度などをご紹介させていただきながらご案内させていただいています。大学病院という特性
大学病院として、臨床研究を数多く実施し、臨床に還元するべく努力しています。また、他診療科も充実しておりますので、様々な併存症を抱えた患者さんにつきましても、疾患に応じて関係各科と連携した対応が可能であります。
その他、アスピリン喘息、アスピリン(NSAIDs)不耐症に対しては、アスピリン負荷試験および減感作療法を入院にて行っています。また、アナフィラキシーに対してのエピペンの処方も行っていますので、必要に応じてご相談いただけましたら幸いです。
- 間質性肺炎
-
当科の間質性肺炎診療の特徴
1.原因の検索-問診の重要性
間質性肺炎は診断が難しく、原因も多岐に渡る疾患です。患者さんからお聞きする情報も重要な診断の手助けになります。当科では間質性肺炎の患者さんへの専用の問診票に記載頂き、さらに患者さんに直接詳しい問診を行うことで原因の検索を行います。特に環境因子の関与が疑われた場合は、ご自宅の環境調査を行うこともあります。特に最近では羽毛布団やダウンジャケット、超音波式加湿器など、「鳥」や「住居」が間質性肺炎の原因として多く報告されており、生活環境が極めて重要になっております。2.原因の検索-膠原病関連
間質性肺炎の原因で環境要因と同等に多いのが膠原病です。関節リウマチ、全身性強皮症、多発筋炎/皮膚筋炎、シェーグレン症候群、ANCAなどの血管炎なども間質性肺炎の原因になり得ります。しかし、膠原病の特徴を有するものの確定診断に至らない間質性肺炎の症例が臨床的に問題となっており、このような症例は当科が担当します。当院の膠原病患者は非常に多く、膠原病に併発した間質性肺炎、前述の膠原病の診断には至らないものの、膠原病の特徴を有する間質性肺炎の症例も多く経験しております。なお、膠原病関連、特に全身性強皮症は間質性肺炎や肺高血圧症の合併が多く、当科、循環器内科、膠原病内科と連携して治療を行っております。3.診断-適切な治療に向けて
特発性間質性肺炎は難病指定されておりますが、蜂巣肺を有する特発性肺線維症以外は国際分類(ATS/ERS 2013)において、病理学的な確定診断がに必須となっており、本邦の難病指定でも同様です。このようなケースでは呼吸器外科による胸腔鏡下肺生検を行います。また、現状では難病の指定では用いることができませんが、当科では従来の気管支鏡下肺生検より大きい肺組織を採取できるクライオバイオプシーを導入しており、現在までに100例以上施行し、経験も増え診断や治療に有用となっております。生検の結果に関しては、2021年度からはMDD(multi-disciplinary discussion;臨床診療科=呼吸器内科、病理診断科、放射線科の3診療科が一同に集まり相談して診断を決定するカンファレンス)を1~2か月ごとに定期的に行っております。本会では、間質性肺疾患における各専門分野エキスパートの意見を集約し、診断の質の向上に努めております。当科では、様々な施設との協力関係を活かし、特に診断、治療方針の決定において、より専門的かつ緻密な治療計画を練ることに重きを置いております。4.治療-ステロイドなどの抗炎症薬と抗線維化薬
特発性肺線維症に対するニンテダニブやピルフェニドンなどの抗線維化薬の登場以降、間質性肺炎の治療が多様化しております。当科では上記の診断を踏まえ、従来のステロイドや免疫抑制剤による治療か、抗線維化薬による治療かを十分に検討し治療を行っております。免疫抑制剤は従来より使用しておりますシクロスポリンAに加え、タクロリムスやミコフェノール酸モフェチルなどの比較的新しい免疫抑制薬も積極的に導入しております。抗線維化薬もニンテダニブは投与症例が200例以上となり、有害事象対策にも慣れてきております。しかし現状では特発性肺線維症への抗線維化薬は呼吸機能の悪化を抑えること、および急性増悪発症を遅くすることのエビデンスしかありません。適切な症例に適切な時期に治療を開始することが重要と考えており、外来で注意深く開始のタイミングを見計らい、患者様と相談しながら治療導入いたします。また、2019年12月より全身性強皮症関連間質性肺疾患、および2020年5月には特発性肺線維症以外でも進行性線維化を伴う間質性肺疾患に対しても抗線維化薬であるニンテダニブが承認されました。そのため、幅広く多くの進行性の間質性肺疾患の症例は特発性肺線維症同様の議論を行う必要性が出てきました。膠原病関連の間質性肺疾患は膠原病内科とも十分な協議をした上で、抗線維化治療の是非を検討しております。5.ご紹介いただくタイミング
間質性肺炎は症状がなく画像所見のみのケースや、在宅酸素も必要になる症例まで様々で、進行のペースも多様です。(下記図参照) 呼吸機能が悪化しきってからの治療導入ですと手遅れ、というケースもあります。近年、間質性肺炎の進行の程度は画像の悪化よりも呼吸機能、特に努力肺活量および拡散能の悪化で悪化と判断されることが増えてきております。これらの数値の悪化がみられるケースは、ぜひご紹介いただき治療の導入を検討します。呼吸機能は診療所では測定困難という場合もあると存じます。当院では呼吸機能検査依頼でのご紹介でも喜んでお受けいたします。また、早期と思われる症例や悪化の程度や進行の度合いの判断がつかないというケースでも、ご紹介頂ければ当科で治療適応や経過観察の必要などの判断をさせて頂き、先生方とともに併診させて頂くことも可能です。また、時期に限りがありますが、治験や臨床研究による治療も行っております。お困りのケースがございましたら、ぜひご紹介頂ければ幸いです。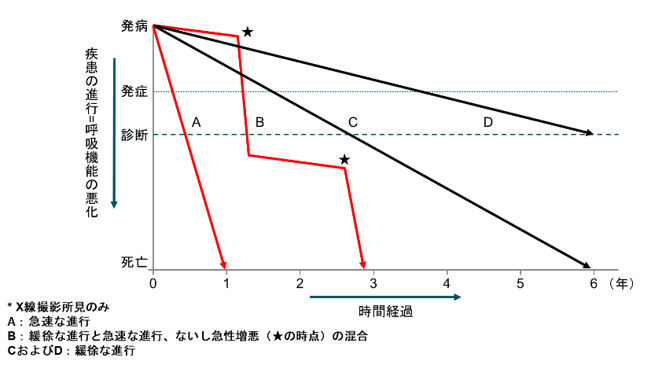
- 希少肺疾患、気胸・嚢胞性肺疾患
-
当科では、診療経験の乏しい希少肺疾患の患者さんにも丁寧な診療を心がけ、「頻度の高いありふれた病気の診療」と同じような安心感を提供できるよう心がけています。
当科は開講以来、希少疾患や難病の診療に携わってきています。初代教授の本間日臣先生は、国内でのサルコイドーシスの診療や研究の普及に尽力しました。現在、リンパ脈管筋腫症(LAM)と呼ばれる希少難病は、従来は、国内では過誤腫性肺脈管筋腫症と呼称され、当大学名誉教授の山中晃先生、斎木茂樹先生がその疾患概念を築きました。日本では20~30人程度の患者数と推測されるα1-アンチトリプシン欠乏症では、国内で初めて遺伝子診断を実施し、日本人に特徴ある遺伝子変異を報告しました。最近では、α1-アンチトリプシン欠乏症患者さんに対するα1-アンチトリプシン補充療法の治験を行い、保険適応薬の創出に貢献しました。このように、当科は、ずっと稀少疾患の診療や研究に取り組んできました。
LAMは、若い女性の肺に多数の嚢胞が生じ自然気胸や息切れを生じさせる病気ですが、LAM患者さんの診療を担当しているうちに、「自然気胸を発症したり、たくさんの肺嚢胞を認めるが、LAMに類似しているが異なる疾患」の患者さんが紹介されてきました。そのような患者さん達から、以下のような希少疾患を診断し、診療する機会に恵まれてきました。例えば、ランゲルハンス細胞組織症、Birt-Hogg-Dubé症候群、Erdheim-Chester病、PEComa、膠原病に伴う嚢胞性肺疾患、婦人科系腫瘍の肺転移例、などです。また、LAMは結節性硬化症という遺伝性疾患の肺病変として発症する方もあるため、「結節性硬化症診療チーム」の一員として、結節性硬化症の患者さんの診療を担当しています。
自然気胸は、呼吸器外科と協力して診療しています。簡易ドレナージキットを用いた外来での治療、特殊な基礎疾患による難治性気胸では胸腔造影による気漏部位の同定や治療法の選択をしています。より専門性の高い気胸治療が必要とされる場合には、気胸専門施設と連携して診療に当たっています。
希少難病の患者さんが安心して治療を受けられるよう、難病制度、呼吸器身体障害者制度、障害者年金、等の医療福祉資源の活用について紹介しています。
- 肺高血圧症
-
肺高血圧症は、種々の要因によって肺動脈圧の異常な上昇が生じ、一部の治療抵抗例は肺移植の適応にもなる難病です。表1のように分類されていますが、肺動脈性肺高血圧症(1群)と慢性血栓塞栓性肺高血圧症(4群)は厚生労働省の指定難病に含まれています。主な症状には、労作時の呼吸困難、易疲労感、失神、動悸、咳嗽などが挙げられますが、いずれも疾患特異的な症状とは言えず、見落とされて診断確定が遅れる症例も散見されます。しかし、最終的な診断確定や治療効果の判定には右心カテーテル検査を含めた各種検査が必要であり、専門機関での精査加療が望ましい疾患です。
一方で、近年になり様々な血管収縮因子・弛緩因子を標的とした経口血管拡張薬が開発され、単剤もしくは複数の薬剤の組み合わせによって、特に肺動脈性肺高血圧症(1群)の予後は劇的改善しています。また、慢性血栓塞栓性肺高血圧症(4群)に対しては、バルーン肺動脈形成術(balloon pulmonary angioplasty: BPA)や肺動脈血栓内膜摘除術(Pulmonary endarterectomy:PEA)などの有効な治療として知られています。現状では有効な治療法のない呼吸器疾患に伴う肺高血圧症(3群)に関しても、海外から3群に対する吸入肺血管拡張薬の有効性が報告されており、本邦でも適応拡大が期待されています。
肺高血圧症の原因は、呼吸器疾患・左心疾患・膠原病など多岐に渡ります。呼吸器疾患に伴う肺高血圧(3群)に対しては、各呼吸器疾患の状態を評価し、必要に応じて酸素療法や原因疾患に対する治療を強化します。そのほか、肺動脈性肺高血圧症(1群)の治療薬である選択的肺血管拡張薬を投与することもあります。また、当科では循環器内科や膠原病内科と密に連携をとりながら、各群の肺高血圧症の診療が出来る体制を整えています。膠原病合併例については、当院の専門医と相談しながら適切な免疫抑制治療を併用します。慢性血栓塞栓性肺高血圧症に対するBPAは、循環器内科と協力をしながら当院で施行が可能です。PEAが必要な場合には、近隣の手術経験が豊富な施設と連携しながら治療を行います。表1 肺高血圧症の分類(一部略) 1群 肺動脈性肺高血圧症 特発性、遺伝性、薬剤性、膠原病合併 など肺静脈閉塞性疾患 など2群 左心性心疾患に伴う肺高血圧症 3群 肺疾患/低酸素血症に伴う肺高血圧症 COPD・間質性肺疾患・睡眠呼吸障害 など4群 慢性血栓塞栓性肺高血圧症 5群 その他の疾患に伴う肺高血圧症
原因のわからない呼吸困難を訴える患者さんの中には、肺高血圧症が隠れているかもしれません。そのような患者さまがおられましたら、是非当科をご紹介ください。
- 慢性呼吸不全(在宅酸素療法等)、睡眠時無呼吸症候群
-
1.睡眠時無呼吸症候群・睡眠呼吸障害疑いの患者さんをご紹介して下さる先生方へ
1号館4階、睡眠・呼吸障害センター・呼吸器内科
呼吸器内科では、2008年以降睡眠時無呼吸症候群の専門外来診療を行っています。2017年以降は、院内1号館4階に睡眠・呼吸障害センターが開設され、呼吸器内科、循環器内科、耳鼻咽喉科の専門医による集約した診療を行っています。呼吸器内科枠は現在、毎週金曜日の午前に診療しております。診療体制の特徴は、1)患者さんの睡眠呼吸障害の状況により循環器内科、耳鼻咽喉科、歯科口腔外科を含む他科へ診療の併用を、スムーズにご紹介が可能であること、2)CPAP以外にも複数の治療機器の導入が可能、3)や遠隔診療の実施、4)新型コロナウイルス感染の蔓延禍のなかでの電話診療対応、などが挙げられます。検査治療体制の特徴は、センター内に、専属の臨床工学士、臨床検査技師を配属し、簡易睡眠検査(外来)、終夜ポリソムノグラフィー(PSG)の実施と解析(入院、特に土日の週末入院も可能)、持続陽圧呼吸器(CPAP)導入(外来)、マウスピース作成のご紹介(院内、院外)などを行っております。
病診連携につきましては、初診は原則予約制で、お電話で日時のご予約が可能です。 各詳細は、睡眠・呼吸障害センターにお電話をいただき、呼吸器内科外来診療枠でお尋ねください。 PSGのみでご紹介を頂くことも可能です。患者様には、検査日のみにご来院いただき、その後のご対応は、 ①結果をご郵送(コメントをつけた結果を当科から郵送にてお戻し)、②結果のご説明は当科で、治療からご紹介を頂いたご施設で、③結果のご説明、および治療を当科で、 のいずれでもお受けすることが可能です。検査のご予約を頂く際にご確認させて頂きます。2.呼吸不全(疑い含む)の患者さんをご紹介して下さる先生方へ
1号2階、メディカルコンシェルジュ・レスピケア外来
在宅酸素や呼吸管理(非侵襲的人工呼吸器、気管切開下呼吸器)を必要とする患者さんを、院内1号館2階の難病外来の呼吸器内科診療枠『レスピケア外来』枠で診療しています。 毎週水曜日の午後に診療しています。'難病'外来の名称ですが、難病認定のない慢性呼吸不全の患者さんの診療も行っております。診療体制の特徴は、 1)横になれる診察ベットも備えた広い専用スペースで、完全予約制での診療、2)複数の呼吸管理機器デバイスに対応した、ログデータを診察時間内で解析、 3)新型コロナウイルス感染の蔓延禍のなかでのオンライン診察、電話診療対応、などが挙げられます。対面診療でない診察時にも、事前に治療機器のデータを解析評価します。 検査治療体制の特徴は、患者呼吸不全の原因精査や治療を行うにあたり、様々な生理学的検査を実施している点です。外来で実施する検査には、呼吸機能検査、オシレーション法、 呼吸筋力測定、運動負荷試験、経皮二酸化炭素分圧測定測定、SpO2持続モニター貸し出し、換気応答試験などがあります。入院で行う検査には、院内には夜間経皮二酸化炭素分圧測定測定、 終夜ポリソムノグラフィーなどがあります。
病診連携につきましては、医療連携室を通して、初診の予約を頂くことが可能です。 在宅酸素や在宅人工呼吸器をご使用中で、遠方や在宅診療が主体の患者さんについては、かかりつけの先生から、 治療適応の評価、治療介入後の定期的な病態の評価でご紹介を頂くことも可能です。小児科からの医療移行も積極的に受け入れております。 一方呼吸管理状況が安定した患者さんには、ご希望により、地域の先生にご紹介する体制もとっております。