変形性膝関節症
痛みの原因を知るため検査と診断
40歳以上で「膝の痛み」でお悩みの方は全国で800万人(推定)。その大部分は、変形性膝関節症によるものです。変形性膝関節症とは、膝の関節の軟骨の質が低下し、少しずつすり減り、歩行時に膝の痛みが出現する病気です。平地での歩行は大丈夫でも、階段で膝が痛いために困っている、歩行時の膝の痛みはないけれど、正座は膝が痛くてできない、などが初期の変形性膝関節症の症状です。さらに変形性膝関節症が進むと、次第にO脚が進んでいき、階段のみでなく平地での歩行にも支障をきたすようになります。旅行などの特別なことではなく、日常生活上で支障をきたすようになると、かなり変形性膝関節症が進行している可能性が高くなります。
順天堂における変形性膝関節症の「診察」は、診察室に入る前から始まります。それは、レントゲンなどの検査ではありません。
変形性膝関節症で当科を受診される方はほぼ全員、「膝の痛み」がお困りで受診されています。膝の痛みといっても、それがどのような時に、どの程度の強さで起きているかを、決して十分とはいえない診察時間内で医師に伝えることは困難なことです。当科では、世界的な評価をうけた25問からなる膝の具合をお尋ねする「質問票」(日本版変形性膝関節症機能評価尺度、写真右)を診察前に患者さんに記入していただきます。これによって、患者さんが医師の前で説明するだけの情報ではなく、また単に痛みの強さだけでもなく、日常生活にどの程度悪影響が出ているのかを、医師が短時間に把握することができます。

順天堂における変形性膝関節症の「診断」は、レントゲン検査のみでなく、MRIや、場合によっては血液・尿検査など、様々な方法を用いて多角的にその原因を探ります。
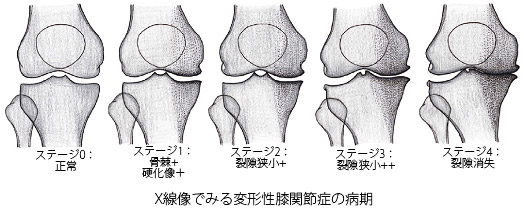
膝の痛みで医療機関を受診すると、レントゲンを撮影して変形性膝関節症の診断をするのが一般的です。しかし、関節の軟骨はレントゲンでは写りません。従って、痛みが強い場合でも、レントゲン写真ではその原因がわかりにくい場合があります。しかし、MRIの中でも近年開発された最新技術を臨床応用し、変形性膝関節症の病期の本態である関節軟骨の摩耗程度と質の変化まで把握できるようになってきました。また、血液・尿検査にて、変形性膝関節症の痛みの有無の特徴もつかむことができます。
膝の痛みで医療機関を受診すると、レントゲンを撮影して変形性膝関節症の診断をするのが一般的です。しかし、関節の軟骨はレントゲンでは写りません。従って、痛みが強い場合でも、レントゲン写真ではその原因がわかりにくい場合があります。しかし、MRIの中でも近年開発された最新技術を臨床応用し、変形性膝関節症の病期の本態である関節軟骨の摩耗程度と質の変化まで把握できるようになってきました。また、血液・尿検査にて、変形性膝関節症の痛みの有無の特徴もつかむことができます。
治療法と個々の患者さんに合った適切なその選択
変形性膝関節症の治療には、(1)手術以外の方法と、(2)手術による治療、に分けることができます。(1)手術以外の治療の原則は、①運動療法その他の薬以外の治療法と、②炎症や痛みを抑えるための薬による治療、の2つを併用します。
(1)手術以外の方法
非常に強い膝の痛みで歩行が困難となり、就眠時も痛みを伴うようになって医療機関を受診されても、医療機関ではレントゲン写真では初期と判断され、消炎鎮痛剤(いわゆる、痛みどめ)だけを処方されるケースが見受けられます。- 手術以外で効果が証明されている方法に運動療法があります。当科では、独自の運動療法(筋力訓練と関節のストレッチング)を外来で実技指導し、パンフレットをお渡しして、ご自宅で毎日行っていただくことで、優れた効果を得ています。前述のように、単に薬だけでは変形性膝関節症の症状が改善しないのは、筋力低下によりさらに膝の痛みが持続もしくは悪化するという影響があります。
- 変形性膝関節症の炎症と痛みを抑える方法に有効な薬は、現在の病気の状態を正しく理解しその状態に合わせて用いることが重要です。私たちは前述のように、痛みの原因が初期と進行した状態とでは異なることを明らかにしてきました。また、国内で最も汎用されている、消炎鎮痛剤とヒアルロン酸の関節内注射の有効性についても、国内の9大学20施設との共同で、現在の医学研究では最も信頼性の高い検証方法を用いてこれを証明してきました。
上記のような方法を用いて、当科では、詳細な検査による患者さんの病態を把握したのちに、運動療法と薬物療法の併用を、一人一人に合った方法で行うことで、手術に至らずに思う存分に歩くことができるようになることを目指しています。
(2)手術による治療
一方で、国内では年間約7万人の方が、人工膝関節置換術を受けていらっしゃいます。当科でも変形性膝関節症が進行してしまい、思うように歩くことができない、歩けても痛みを我慢しながら歩かざるを得ないなどの場合で手術が最善の方法と判断した場合には、手術による治療を行っています。手術の方法は、上述の人工膝関節置換術には、金属と失われた軟骨の代わりとなる特殊可能のプラスチックにより膝関節を全体的に置換する方法(人工膝関節全置換術)と、損傷が膝の内側に限局されているケースに限定となりますが、膝の内側のみを置換する方法(人工膝関節単顆置換術)があります。その他、主に50歳から60歳代など、比較的若くして手術が必要になるも、スポーツを積極的に行うことを希望される患者さんなどには、関節を置換せず温存する方法として高位脛骨骨切り術があります。
以上のように、「膝の痛み」や「歩きにくさ」、そして「日常生活に支障をきたす」のが変形性膝関節症です。特定機能病院である順天堂医院では、その役割と果たすべく、初期の方から進行してしまった方まで、あらゆる段階の変形性膝関節症の方に対して、単純レントゲンだけの評価ではなく、「質問票」や最新技術を駆使した高解像度のMRIなどを用いることで、より正確に個々の患者さんの状態を把握したいと考えています。その情報を基に、運動療法から薬による治療、そして手術に至るまで、幅広く適切に選択し、それを対応できる体制を整えています。
変形性膝関節症とその治療法
病態と症状
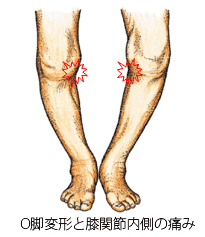
変形性膝関節症に伴う症状で、最も頻度が高く最も患者さんを悩ますのは、「膝の痛み」です。
一般的には、中高年(50歳以上)の女性に多く、こわばり感から始まり、徐々に正座、しゃがみ込み、階段昇降などで膝が痛むようになります。進行していく過程では、就眠時や安静時にも痛みを感じることがあったり、膝を完全に伸ばすことが困難となってきたりします。また、進行すると外観上はO脚変形が明瞭となります(右図)。
原因には複数の因子が関与します。加齢とともに患者数は増加しますので、年齢の影響があると考えられています。その他、性別(女性に多い)、体質、骨密度、肥満、ホルモンなどが影響するとされています。手の指の第一関節にできる変形性関節症(いわゆる、へバーデン結節)は、家族歴があるとされていますが、これがある方では、変形性膝関節症を発症するリスクが高くなることもわかっています。近年では、東大の先生方が、メタボリックシンドロームと関連があることを明らかにされています。
初期では、関節の表面を覆っている関節軟骨が様々な原因で徐々にすり減ってきて、関節に炎症が起こり、これが痛みに大きく影響します。当科では、初期で痛みがあるときには、軟骨が摩耗などにより分解されていることを明らかにし、権威ある医学英文誌にその経過が掲載され、世界中の多くの医師や研究者がこの論文を引用しています[研究成果:1、3]。
また、私たちは変形性膝関節症の痛みの原因が、初期の段階と、進行してO脚が増していった段階では異なることを明らかにし、整形外科領域の世界トップの医学英文誌に報告しました [研究成果:4]。さらに、炎症といっても、消炎鎮痛剤のような薬が効果を発揮する炎症の原因因子は、初期から進行していくと増加するのではなく、かえって減少していくことなども明らかにしました [研究成果:5、6]。現時点では、O脚の程度に伴って関与する因子が何であるのかは明らかではありません。しかし、われわれはこの原因を明らかにするため、患者さんのご協力を得ながら日夜研究を進めています。
一般的には、中高年(50歳以上)の女性に多く、こわばり感から始まり、徐々に正座、しゃがみ込み、階段昇降などで膝が痛むようになります。進行していく過程では、就眠時や安静時にも痛みを感じることがあったり、膝を完全に伸ばすことが困難となってきたりします。また、進行すると外観上はO脚変形が明瞭となります(右図)。
原因には複数の因子が関与します。加齢とともに患者数は増加しますので、年齢の影響があると考えられています。その他、性別(女性に多い)、体質、骨密度、肥満、ホルモンなどが影響するとされています。手の指の第一関節にできる変形性関節症(いわゆる、へバーデン結節)は、家族歴があるとされていますが、これがある方では、変形性膝関節症を発症するリスクが高くなることもわかっています。近年では、東大の先生方が、メタボリックシンドロームと関連があることを明らかにされています。
初期では、関節の表面を覆っている関節軟骨が様々な原因で徐々にすり減ってきて、関節に炎症が起こり、これが痛みに大きく影響します。当科では、初期で痛みがあるときには、軟骨が摩耗などにより分解されていることを明らかにし、権威ある医学英文誌にその経過が掲載され、世界中の多くの医師や研究者がこの論文を引用しています[研究成果:1、3]。
また、私たちは変形性膝関節症の痛みの原因が、初期の段階と、進行してO脚が増していった段階では異なることを明らかにし、整形外科領域の世界トップの医学英文誌に報告しました [研究成果:4]。さらに、炎症といっても、消炎鎮痛剤のような薬が効果を発揮する炎症の原因因子は、初期から進行していくと増加するのではなく、かえって減少していくことなども明らかにしました [研究成果:5、6]。現時点では、O脚の程度に伴って関与する因子が何であるのかは明らかではありません。しかし、われわれはこの原因を明らかにするため、患者さんのご協力を得ながら日夜研究を進めています。
非常に強い膝の痛みで歩行が困難となり、就眠時も痛みを伴うようになって医療機関を受診されても、医療機関ではレントゲン写真では初期と判断され、消炎鎮痛剤(いわゆる、痛みどめ)だけを処方されるケースが見受けられます。
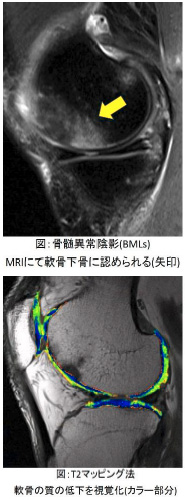
しかし、このような痛みには一般的な痛み止めが無効なケースがあることも事実です。われわれは、高解像度のMRIを用いて、例え初期であっても、MRIでは軟骨の下の骨に異常(骨髄異常陰影、と呼ばれています)(右画像:上)を認めることが多いこと、そしてこれが拡大する例では変形性膝関節症が進行することが多いことを明らかにしました [研究成果:7]。さらに、レントゲン写真では見ることができない軟骨そのものの質の変化までにて診断できるようになってきました(T2マッピング法) (右画像:下)。
これらの最新の技術と評価方法を応用し、変形性膝関節症の軟骨の質の低下や摩耗がどのように進んでいくかについても明らかにし、整形外科領域のトップの医学雑誌にその成果が掲載されました [研究成果:8]。
しかし、このような痛みには一般的な痛み止めが無効なケースがあることも事実です。われわれは、高解像度のMRIを用いて、例え初期であっても、MRIでは軟骨の下の骨に異常(骨髄異常陰影、と呼ばれています)(右画像:上)を認めることが多いこと、そしてこれが拡大する例では変形性膝関節症が進行することが多いことを明らかにしました [研究成果:7]。さらに、レントゲン写真では見ることができない軟骨そのものの質の変化までにて診断できるようになってきました(T2マッピング法) (右画像:下)。
これらの最新の技術と評価方法を応用し、変形性膝関節症の軟骨の質の低下や摩耗がどのように進んでいくかについても明らかにし、整形外科領域のトップの医学雑誌にその成果が掲載されました [研究成果:8]。
治療法
変形性膝関節症の治療には、(1)手術以外の方法(保存療法)と、(2)手術による治療(手術療法)、に分けることができます。(1)手術以外の治療の原則は、①運動療法その他の薬以外の治療法と、②炎症や痛みを抑えるための薬による治療、の2つを併用します。
まず痛みを早く取り除くことが一番ですが、それとともに一度擦り減った軟骨は再生しないため、如何に進行を抑えるかも治療の目的となります。
(1)保存療法
①運動療法
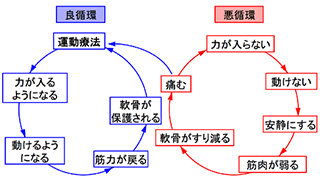
関節に痛みがあると、かばって力を加えなくなり、その結果筋力が低下して膝は不安定となり、軟骨の摩滅が進み、さらに痛みが増強するといった悪循環が多くみられます(右図)。
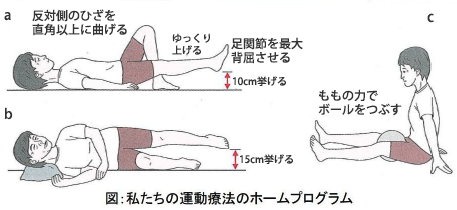
この悪循環を解消するため、私たちは痛くない方法で行える運動療法がもっとも重要と考えており、痛みを軽減させる効果も確かめられています[研究成果:9]。運動療法には脚上げ体操、横上げ体操など痛み無くご家庭で簡単に行える体操があり、外来でお教えし、パンフレットも差し上げます(下図)。
関節に痛みがあると、かばって力を加えなくなり、その結果筋力が低下して膝は不安定となり、軟骨の摩滅が進み、さらに痛みが増強するといった悪循環が多くみられます(右図)。
この悪循環を解消するため、私たちは痛くない方法で行える運動療法がもっとも重要と考えており、痛みを軽減させる効果も確かめられています[研究成果:9]。運動療法には脚上げ体操、横上げ体操など痛み無くご家庭で簡単に行える体操があり、外来でお教えし、パンフレットも差し上げます(下図)。
日本整形外科学会が行った全国調査でも、病院で処方する消炎鎮痛剤以上の痛みを和らげる効果があることが実証されています。初期や中程度の変形性膝関節症の方では、特に有効性が高く、手術に至らない方が多くいらっしゃいます。
変形性膝関節症の治療薬としては、日本国内では消炎鎮痛剤(内服薬と貼布剤)とヒアルロン酸関節内注射が、最も頻度が高く用いられています。これらの薬はいずれも、厚生労働省から使用許可を得るために行った試験(治験といいます)における有効性は確認されていますが、日常の診療でどの程度有効があるかを検証するためのデータは必ずしも多く揃っているわけではありませんでした。そこで私たちは、国内の9大学20施設との共同で、現在の医学研究では最も信頼性の高い検証方法を用いて、200名の患者さんの協力も得て、この両者が日常の診療においても、変形性膝関節症の痛みをはじめとした症状を軽減する効果があることを実証し、権威ある英文医学誌に報告しました[研究成果:10]。
この結果は、掲載以来、世界中の多くの医師や研究者らの注目を集め、Nature Review Rheumatologyという注目度の高い医学英文誌でも紹介されています[研究成果:11]。
一方で、これらの薬で患者さん全員の痛みやそのほかの症状が改善するとは言えません。いかなる治療法に共通のことですが、効果が少ない患者さんがいることも事実です。私たちは、炎症は初期から進行して手術を必要とした患者さんまで、どの段階においても痛みや症状に関連するのですが、消炎鎮痛剤のような薬が効果を発揮する炎症の原因因子は、初期から進行していくと増加するのではなく、かえって減少していくことなどを明らかにしました[研究成果:5、6]。
つまり、炎症とはいっても、消炎鎮痛剤では改善できない炎症が変形性膝関節症の進行した場合には存在することが、近年明らかとなってきました。そこで、本邦では数年前から、変形性膝関節症に対して、消炎鎮痛剤とは異なる鎮痛剤の使用が認められています。今後は、こういった様々な種類の薬は、どのような患者さんに、どのようなタイミングで使用すればよいのかといったことを明らかにしていくことが重要であると考えています。
(2)手術療法
手術のタイミング
保存療法ではで十分な効果が認められず、痛みなどによる歩行障害によって日常生活に支障をきたすようになった場合には、手術を行うことを検討します。手術には痛みを伴い、合併症のリスクがあることは事実です。従って、手術を安全に行うことは勿論のこと、麻酔科医と連携しながら術後の痛みを減らす努力や、血栓症などの合併症を早期に検出する努力も進めています。
また、変形性膝関節症が進行してしまった場合に、どういった基準で医師は手術が最適な治療法を判断し、患者さんに手術をお勧めしているのか、そして患者さんはそれを受け入れられて手術を受けられているのか、という客観的な情報というのは、今まで皆無であったといっても過言ではありませんでした。そこで当科ではどういった基準で手術を行っているのかといった目安のようなものを患者さんに提示し、どのタイミングで手術を行うのが最も適しているのかを明らかにするための努力も進めています。
前述の「質問票」を基にした解析から、進行してしまった変形性膝関節症の方で、ある一定の条件を越えた場合に、医師が手術を勧め、患者さんが手術を受けられているリスクが約2倍高くなることがわかりました[研究成果:12]。こういった情報を医師と患者さんが共有しながら、残念ながら変形性膝関節症が進行してしまっても、痛みなく、楽しく歩く生活を取り戻すことができるようになることのお手伝いができればと考えています。
手術法
関節鏡手術は主に中期の方が対象となります。関節鏡によって関節の中をよく洗い、ケバ立った軟骨や傷んだ半月板を切除することによって痛みの軽減を図ります。利点は入院が1~2泊で済む事や、傷が小さいことですが、症状の軽減効果が必ずしも長続きしないことが欠点であり、近年は減少傾向があります。膝周囲骨切り術
日本は超長寿社会を迎え、変形性膝関節症は80歳以上の女性の80%程度が罹患する病気になっています。多くの中高年者がスポーツ活動や旅行など活動性の高い行動をいくつになっても継続できることを望んでいます。医学の進歩は、この変形性膝関節症によって活動性が低下した方に対して、人工膝関節置換術(人工膝関節単顆置換術と人工膝関節全置換術)という手術も、一昔前とは大きく異なり、散歩程度ではなく、ゴルフやテニスそして山登りなどを行うことが可能であり、また20年から25年以上も安定して活動性の高い生活にも耐えることができるようになっています。そして、医学はさらに進歩し、膝周囲骨切り術という、従来からあった関節を取り換えるのではなく温存する手術法も大きく進化を遂げおり、患者さんの将来への希望にできるだけ沿った治療法が選択可能になってきています。1.膝周囲骨切り術について
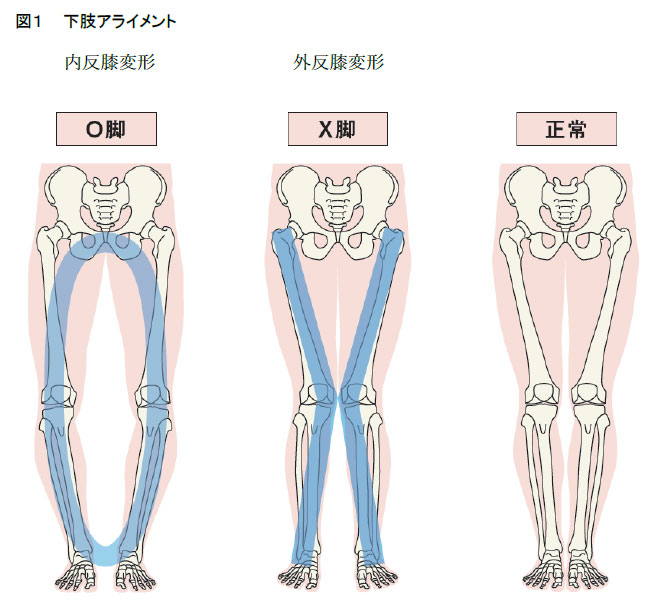
脚の並び(下肢アライメント)は、大腿骨と脛骨(すね)で成り立っています。下肢の軸は、真っ直ぐ立った状態で、大腿骨頭(股関節の中心)から足関節中心に直線を引いた線になります(図1)。その線が、膝関節の内外側のうち、どこを通過しているかで、下肢アライメントを判断します。理想は膝の中心を通過している事ですが、内側を通過していれば内側荷重(O脚)、外側を通過していれば外側荷重(X脚)となります。O脚になると内側に、X脚になると外側に体重が偏重し、半月板や軟骨が傷みやすくなり、それが進むと変形していきます。膝周囲骨切り術はO脚またはX脚を矯正して、偏った荷重ストレスを減らす事により痛みを取る手術です。脚の並びを矯正しますので、見た目も脚がまっすぐになります。しかし、この手術法は、下肢アライメントを矯正するだけでなく、後述する半月板、軟骨、靭帯の更なる損傷を防ぐことも目指すことができる、患者さんの現存する機能を最大限に引き上げることを目的とした関節温存手術です。従って、正座が引き続き可能で、ジャンプを必要とするスポーツ活動や重労働に復帰された患者さんも多くいらっしゃいます。
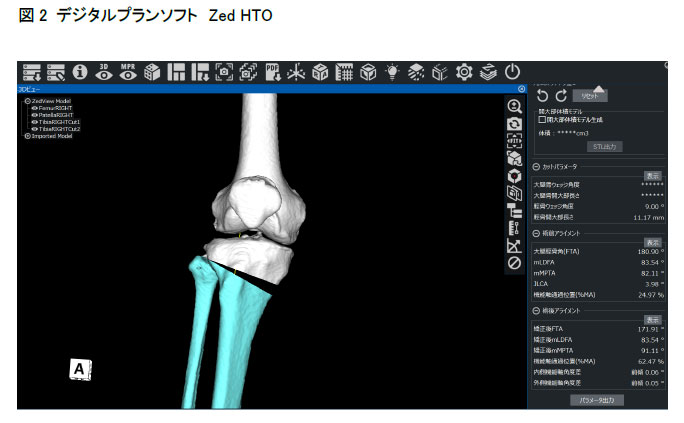
当院では、この膝周囲骨切り術を行うに当たっては、デジタルプランニングソフト「Zed HTO」(図2)を用いて緻密な術前計画をもとに、正確な手術を提供しております。
2.膝周囲骨切り術の種類
高位脛骨骨切り術 (High Tibial Osteotomy: HTO)
O脚変形のために内側に偏った過重なストレスを、すねの骨(脛骨)を切って少し角度を変える事により、軟骨や半月板の傷んでいない外側に移動させる手術です。通常O脚の方は脛骨の変形がほとんどなので、脛骨の近位(上方)を骨切りして、正常なアライメントに治します。
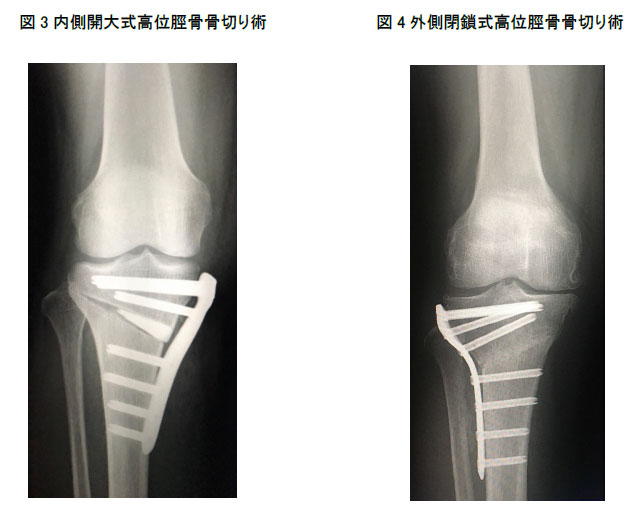
2-a内側開大式高位脛骨骨切り術(Open wedge HTO)(図3)
脛骨の内側から外側に向かって骨を切り、内側を開いて矯正する手術方法です。内側の開いた部位に人工骨(リン酸カルシウム)を楔状に挿入し、内側からプレートとスクリューで固定します。以前は骨切りした骨を固定する器械が弱かったため、矯正を保つ事が困難でしたが、新たなロッキングプレートの開発により固定性が強固になり、術後歩行開始時期がはやくなりました(Staubli AE. Injury, Int. J. Care Injured, 2003)。手術翌日から立つこともでき、数日で杖歩行可能で、入院は10日~2週間です。骨の間に挟んだ人工骨は大きさによりますが、2~5年で自分の骨に置換されます。術後約半年から1年でプレートとスクリューを抜去しますので、最終的には自分の骨だけになります。荷重面を傷んだ内側から外側に移動するため、術後に傷んだ軟骨が修復されている症例を多く認めます。
一方、この術式は内側の骨を開くため、開く距離に限界があります。通常開大距離は15mm(約15度の矯正)以内が限界となり、それ以上の矯正が必要な場合は後述する外側閉鎖式高位脛骨骨切り術(Closed Wedge HTO)の適応となります。
2-b外側閉鎖式高位脛骨骨切り術(Closed Wedge HTO)(図4)
適応はOpen wedge HTOと同様ですが、矯正角度が大きい症例や、膝蓋大腿関節(お皿の裏の関節)に軽度の変形のある症例です。外側から骨を切り楔状に骨を取り除き、やや短縮させて矯正します。固定はプレートとスクリューで固定します。骨を短縮させて矯正するため、腓骨(脛の細い方の骨)を一部(約1cm)切除する必要があります。Open wedge HTOに比べ、やや侵襲が大きくなりますが、術後リハビリテーションは同じです。手術翌日から立つこともでき、数日で杖歩行可能で、入院は10日~2週間です。
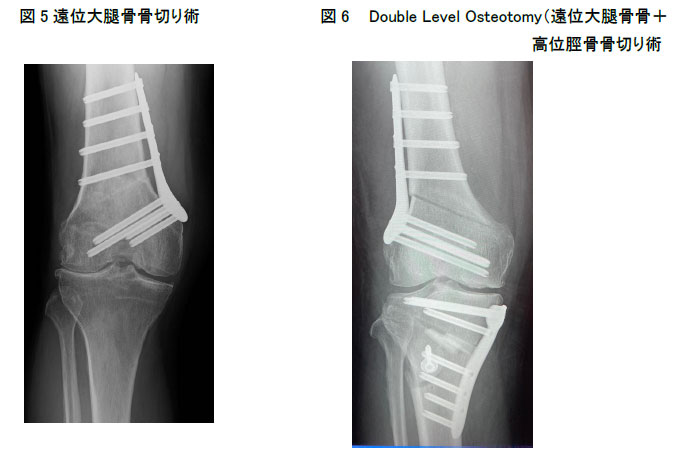
2-c遠位大腿骨骨切り術(Distal Femoral Osteotomy: DFO)(図5)
適応は外反膝(X脚)の患者さんです。内側閉鎖式遠位大腿骨骨切り術(大腿骨を内側から骨を切り楔状に骨を取り除き、やや短縮させて矯正)を行なっております。大腿骨の骨切り部は力学的に不安定なため、骨を開大する(open wedge)方法は行わず、上述の閉鎖式骨切り術のみとなります。内側から強固なロッキングプレートとスクリューで固定します。脛骨に比べて骨の癒合がやや遅いので、杖を6週間くらい必要となります。
2-dDouble Level Osteotomy: DLO(図6)
高度内反膝(O脚)変形の患者さんに対して、脛骨のみの矯正だけを行うと膝関節面の傾斜が生じ、歩行時にズレる感じがして軟骨損傷、変形の進行を認めてしまいます。その様な患者さんは、通常大腿骨にも変形を認めます。そのため、大腿骨をほぼ正常な骨軸(87±3度)に矯正した後に、脛骨を骨切りしてやや外反に矯正しています。強固なロッキングプレートとスクリューで固定するため、術後リハビリテーションは前述のDFOと同様です。
3.変形性膝関節症とともに発症する障害について
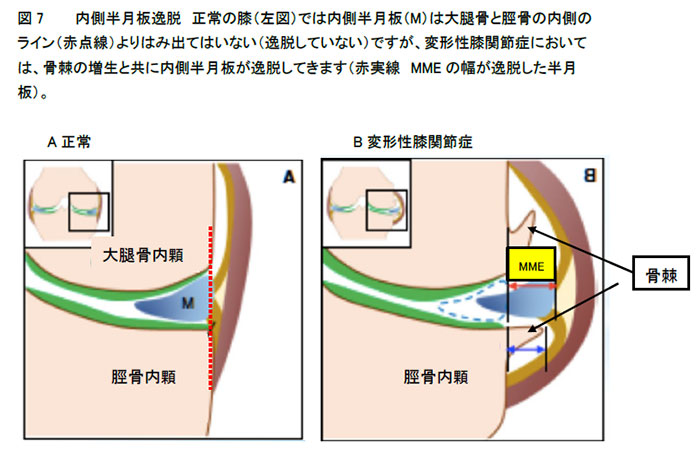
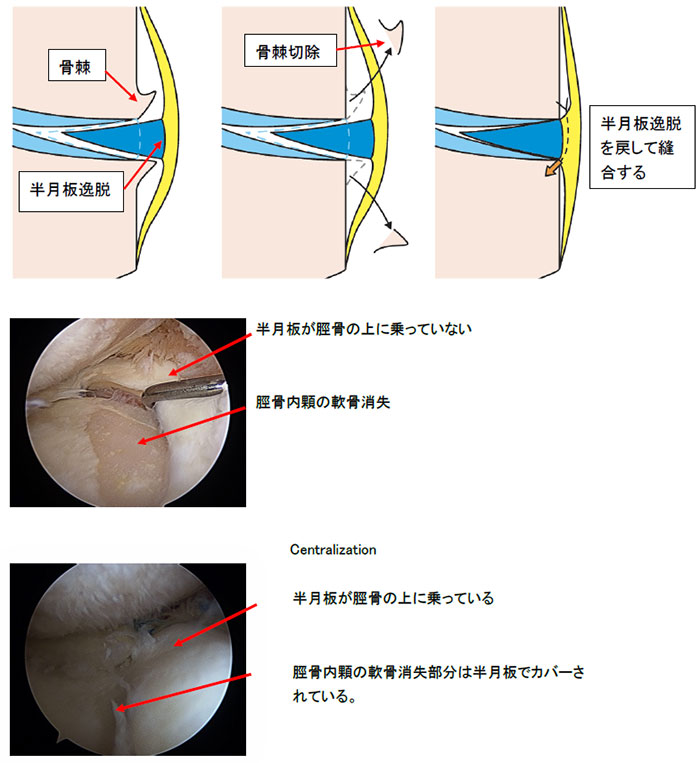
3-a 半月板逸脱(図7)変形性膝関節症では、半月板が通常の位置よりも突出してしまう半月板逸脱をよく認めます。半月板は大腿骨と脛骨の間にある軟骨組織で、荷重によるクッションの様な役目をしますが、O脚になる内側型変形性膝関節症では内側半月板逸脱をほぼ全例で認めます。我々が大規模コホート研究で1191人の方(平均年齢73歳:65-85歳)にMRIで調査したところ、99%に内側半月板逸脱を認め、平均逸脱距離は3.9mmでした。内側半月板逸脱があると、荷重により大腿骨と脛骨が直接当たってしまうため、変形性膝関節症が進行します。変形性膝関節症の進行が2.9 倍になる(Cuermazi A. Osteoarthritis Cartilage 2015)との報告もあるため、骨切り術の際に、関節鏡(カメラ)を用いて内側半月板逸脱を正常な位置に戻す手術(centralization法)も行っております。
3-b 内側半月板後根断裂(図8)
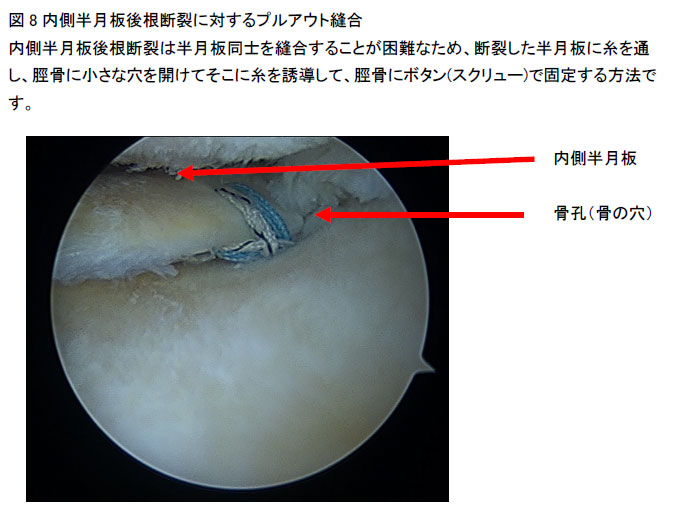
半月板は三日月状の形状をしていますが、前後両端は脛骨と固着しています。その固着部位を前根、後根といいますが、その部位で半月板が断裂すると、荷重の際に半月板が逸脱してしまいます。ハンモックに例えるなら、片方の紐が枝に引っかかってない状態でハンモックに乗って落ちてしまうような状態です。特に中高年で内側半月板後根断裂を引き起こすことが多く、正座をよくする生活様式のアジア人に多いといわれています(Han SB. Arthroscopy, 2010)。原因は特に大きな外傷ではなく、日常の歩行や階段を降りるなどの動作が多いといわれております(Furumatsu T. Orthopaedics & Traumatology: Surgery & Research, 2019)。特徴的な症状は、突然ブチっといって後内側の痛みを伴うエピソードです。通常変形性膝関節症の患者さんであれば、数年前からなんとなく徐々に痛くなってきたと言われますが、内側半月板後根断裂の患者さんは「○月○日の犬の散歩で痛くなった。」などと明確に痛くなった日時をお話しします。以上の問診で我々は内側半月板後根断裂を疑ってMRIで精査します。内側半月板後根断裂を放置していると受傷後3-6ヶ月間のあいだに軟骨損傷や膝周囲軟骨下骨脆弱性骨折(従来、「大腿骨内顆骨壊死症」と呼ばれている状態のこと)などを発症する危険性があります(Berthiaume MJ. Ann Rheum Dis, 2005, Sung JH. Arthroscopy, 2013)ので、早めに検査して治療することが大事です。内側半月板後根断裂に対してはプルアウト縫合を行なっております。
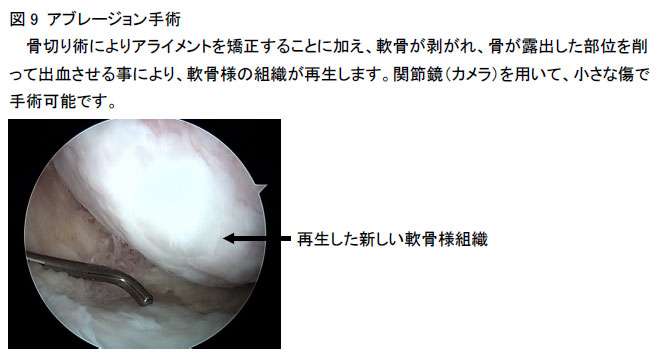
3-c軟骨損傷(図9)
軟骨が剥がれ、骨が露出している部位には、同部を少し削って出血させる事により、新しい軟骨を再生させる手技(アブレージョン手術)も行っております。軟骨損傷の程度によっては、骨軟骨柱移植術、二期的に自家培養軟骨移植術も併用しております。
3-d 前十字靭帯損傷
膝前十字靭帯を断裂して長期間放置していると、変形性膝関節症を発症してくることがあります。膝がガクガクして内側も痛い患者さんに対しては、高位脛骨骨切り術と前十字靭帯再建術を同時に行うこともあります。
Centralization法
半月板逸脱は、半月板の荷重分散機能が失われて関節軟骨に対する負荷が増大することから、変形性膝関節症の進行と相関があると報告されています(Lee DH. Knee Surg Sports Traumatol Arthrosc, 2011)。半月板逸脱の原因としては、後根断裂や放射状断裂、半月板部分切除後、円板状半月板などが報告されています。特に円板状半月板では、膠原病繊維の配列が正常と異なり、異常可動性(グニャグニャしている)を認めるため、半月板切除によって形状を整えても術後逸脱を生じ、急速に変形が進行することがあります(Choi NH. Arthroscopy, 2010)。半月板逸脱に対する新しい治療として、関節鏡(カメラ)を見ながら、脛骨(すね)にアンカー(小さい杭)を用いて半月板を中央に移動させるCentralization法を行なっております。当院では、円板状半月板だけでなく、内側半月板逸脱に対しても、膝周囲骨切り術と併用してCentralization法を行なっております。
骨軟骨柱移植術
患者さんご自身のひざの体重のかかっていない部分から骨と軟骨を円柱状にくりぬいて、軟骨が損傷している箇所に移植する方法です。術後は、移植部の場所にもよりますが、免荷が必要になることはありますが、入院期間は約2週間です。術後2ヶ月弱で松葉杖なしでの歩行が可能となり、術後3ヶ月で日常生活の動作はほぼ問題なく可能となります。スポーツ復帰は、術後6~8ヶ月後くらいです。リハビリを続けていくことで、正座が可能になることもあります。
治療効果は高いのですが、軟骨を採取できる面積に限りがあるため、軟骨欠損が大きい場合には対応できません。
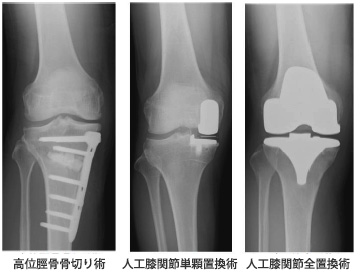
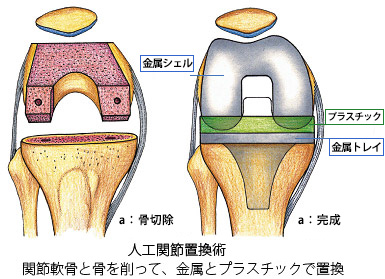
人工膝関節置換術には大きく2種類あります。金属と失われた軟骨の代わりとなる特殊可能のプラスチックにより膝関節を全体的に置換する方法(人工膝関節全置換術)(上画像:右)と、損傷が膝の内側に限局されているケースに限定となりますが、膝の内側のみを置換する方法(人工膝関節単顆置換術) (上画像:真ん中)があります。
人工膝関節置換術の方法と概略
人工膝関節全置換術では、膝の前面を15cmほど切開し、関節を露出します。傷んだ関節軟骨や骨を表面から1~2cmほど削って上の骨(大腿骨)、下の骨(脛骨)にチタン合金製の人工関節をそれぞれはめ込みます。骨と人工関節を強固に固定するために、人工関節と骨との隙間に薄く骨セメントを入れます。手術時間は1時間半です。この手術の最大の利点は膝の痛みが完全に近くとれることと、O脚などの変形が治る事です。膝の曲がりは、手術前の角度に大きく影響されますが、通常120度くらいです。できなかった正座が、できるようになるということはありません。
人工膝関節単顆置換術では、切開は膝の内側に7~10cmくらいです。自己血輸血の準備は不要です。入院も2週間程度になります。
術後の予定
手術後、膝は厚い包帯で軽く固定されますが、リハビリは手術当日から始まります。手術翌日に車いすに乗っていただき、手術2日後から立つ練習や歩く練習を開始します。入院期間中はリハビリ室にて訓練しますが、通常1週間目で歩行器を用いて病棟の廊下が歩けるようになります。退院は手術後2週間半です。退院の時は歩いて退院します。手術後30日もすれば旅行にも出かけられるようになります。変形性膝関節症と歩行
日本は世界で最も長生きの国であり、平均寿命は90歳近くまで伸びようとしています。変形性膝関節症による膝の痛みとそれに伴う「歩くことの障害」は、今まで以上に私たちの人生に大きな影響を及ぼす可能性があると考えられるようになっています。私たちは、上述のように、①患者さんの状態を正確に把握し、②変形性膝関節症の状態を正確に評価することが重要と考えています。これをもとに、③現在利用可能な治療法が、運動療法でも薬による治療法でも、そして手術でも、どういう患者さんに効果が期待できて、どういう患者さんには効果が期待できないのかを明らかにすることも大切と考えています。そのためには、現在の使用可能な診断法のみではなく、新しい新技術や方法をいち早く利用していきます。その先に、今まで明らかではなかったことを明らかにし、今までできなかったことを可能にできるものと考えています。
変形性膝関節症では、痛みや関節の変形によって、「歩くこと」が困難になります。整形外科の外来で、この「歩くこと」を評価することは、場所や時間の制約などによって、大変困難です。私たちは、(株)日立製作所と共同で、サポーターのようなものを膝につけ、特別な靴を履いて歩くだけで、簡単に患者さんの歩く状態を把握できる機器の応用に取り組んでいます(図)。当科に受診された際には、こちらのご協力をお願いすることございます。その際には、是非ご理解頂き、ご協力いただけますようお願い申し上げます。
われわれが明らかにしてきた研究成果
- Ishijima M, Watari T, Naito K, Kaneko H, Futami I, Yoshimura-Ishida K, Tomonaga A, Yamaguchi H, Yamamoto T, Nagaoka I, Kurosawa H, AR Poole, Kaneko, Relationships between biomarkers of cartilage, bone, synovial metabolism and knee pain provide insights into the origins of pain in early knee osteoarthritis. Arthritis Res Ther, 13, R22, 2011.
- Kaneko H, Ishijima M, Doi T, Futami I, Liu L, Sadatsuki R, Yusup A, Hada S, Kubota M, Kawasaki T, Saita Y, Takazawa Y, Ikeda H, Kurosawa H, Kaneko K. Reference intervals of serum hyaluronic acid corresponding to the radiographic severity of knee osteoarthritis in women. BMC Muscloskeletal Disorder, 14, 34, 2013.
- 石島旨章, 黒澤尚, 金子和夫, 変形性膝関節症におけるバイオマーカーの有用性 -バイオマーカーで捉える初期変形性膝関節症-. Bone Joint Nerve, 4, 75-83, 2012.
- Shimura Y, Kurosawa H, Sugawara Y, Tsuchiya M, Sawa M, Kaneko H, Futami I, Liu L, Sadatsuki R, Hada S, Iwase Y, Kaneko K, Ishijima M. The factors associated with pain severity in patients with knee osteoarthritis vary according to the radiographic disease severity: A cross-sectional study. Osteoarthritis Cartilage, 21, 1179-84, 2013
- Liu L, Ishijima M, Futami I, Kaneko H, Kubota M, Kawasaki T, Matsumoto T, Kurihara H, Ning L, Xu Z, Ikeda H, Takazawa Y, Saita Y, Kimura Y, Xu S, Kaneko K, Kurosawa H. Correlation between synovitis detected on enhanced-magnetic resonance imaging and a histological analysis with a patient-oriented outcome measure for Japanese patients with end-stage knee osteoarthritis receiving joint replacement surgery. Clin Rheumatol, 29, 1185-90, 2010.
- Ning L, Ishijima M, Kaneko H, Kurihara H, Arikawa-Hirasawa E, Kubota M, Liu L, Xu Z, Futami I, Yusup A, Miyahara K, Xu S, Kaneko K, Kurosawa H. Correlations between both the expression levels of inflammatory mediators and growth factor in medial perimeniscal synovial tissue and the severity of medial knee osteoarthritis. Int Orthop, 35, 831-38, 2011.
- Kubota M., Ishijima M., Kurosawa H., Liu L., Ikeda H., Osawa A., Takazawa Y., Kawasaki T., Saita Y., Kimura Y., Kaneko, K. A longitudinal study for the relationship between the status of bone marrow abnormalities and progression of knee osteoarthritis. J Orthop Sci, 15, 641-46, 2010.
- Hada S, Kaneko H, Sadatsuki R, Liu L, Futami I, Kinoshita M, Yusup A, Saita Y, Takazawa Y, Ikeda H, Kazuo K, Ishijima M. The degeneration and destruction of femoral articular cartilage shows a greater degree of deterioration than that of the tibial and patellar articular cartilage in early stage knee osteoarthritis: A cross-sectional study. Osteoarthritis Cartilage, in press, 2014.
- 黒澤尚, 変形性膝関節症と運動療法 その効果と生物学的意義, 順天堂醫事雑誌, 59, 163-70, 2013.
- Ishijima M, Nakamura T, Shimizu K, Hayashi K, Kikuchi H, Soen S, Omori G, Yamashita T, Uchio Y, Chiba J, Ideno Y, Kubota M, Kurosawa H, Kaneko K, for the Research Group of Cartilage Metabolism. Intra-articular hyaluronic acid injection versus oral non-steroidal anti-inflammatory drug for the treatment of knee osteoarthritis: -a multicenter, randomized, open-label, non-inferiority trial. Arthritis Res Ther, 16, R18, 2014.
- Nature Review Rheumatology, 10, 126, 2014.
- Liu L, Ishijima M, Kaneko H, Futami I, Kurosawa H, Kawasaki T, Kubota M, Yusup A, Sadatsuki R, Saita Y, Takazawa Y, Ikeda H, Kaneko K. Disability for daily living is a predictor for joint replacement in patients with end-stage knee osteoarthritis. J Bone Miner Metab, 32, 192-99, 2014.