精巣腫瘍
要約
精巣腫瘍の多くは多分化能をもつ生殖細胞から発生する胚細胞腫です。つまり、精巣や精子の元となる細胞から発生する腫瘍です。正常な生殖細胞に様々な分化段階があるように、精巣腫瘍にも、胚形成の各段階に相当する多彩な組織像をみとめます。疫学的には若年男性に多く、転移のある進行症例でも化学療法と手術の組み合わせで治癒可能のことが多いのが特徴です。また、後述するような腫瘍マーカーが診断、予後評価、治療方針の決定に極めて有用な腫瘍でもあります。疫学
発生率には人種差がありますが、日本では人口10万人あたり、1〜2人と比較的稀な疾患です。精巣腫瘍の発生を高める因子としては停留精巣が有名であり、2〜9倍高くなるといわれています。好発年齢は一般的に20歳後半〜30歳代ですが、0〜4歳及び45歳〜54歳にも小さなピークがあります。組織型
- セミノーマ(精上皮腫) (35〜50%と最も多い組織型です)
- 精母細胞性セミノーマ
- 胎児性癌
- 卵黄嚢腫瘍
- 絨毛癌
- 奇形腫
- 上記の混合型
進展様式
一般的に転移し易い悪性腫瘍であり、リンパ行性及び血行性転移が主な転移様式です。転移し易い部位には、後腹膜リンパ節、肺、肝臓が挙げられます。又、セミノーマ以外の精巣腫瘍(非セミノーマ)はセミノーマよりも高率に転移を伴います。診断
症状
無痛性陰嚢内腫瘤(腫れ、しこり)が典型的な症状ですが、炎症や出血を伴うと痛みを生じることがあります。ゆっくりと大きくなる事が多いです。検査
超音波検査やMRI検査で陰嚢内の腫瘍を確認します。一般的に転移検索はCT検査で行います。これと併せて腫瘍マーカーのAFP、hCG、LDH検査を採血で行います。AFPは卵黄嚢腫瘍、胎児性癌、未熟奇形種で産生されます。hCGは絨毛癌、胎児性癌、セミノーマの一部で産生されます。LDHは精巣腫瘍以外の悪性腫瘍や様々な病態で異常値となるため診断的特異度は低いですが、腫瘍の活動性を示す良いマーカーとなります。病気診断と予後予測
TNM分類
T(原発腫瘍)
pTX:原発腫瘍が評価できない。pT0:原発腫瘍を認めない。
pTis:精細管内胚細胞腫瘍である。
pT1:リンパ管/脈管侵襲を伴わない精巣および精巣上体に限局する腫瘍;腫瘍は精巣上体白膜に浸潤するが、鞘膜に浸潤しない。
pT2:リンパ管/脈管侵襲を伴う精巣および精巣上体に限局する腫瘍、または精巣上体白膜をこえて進展し鞘膜に浸潤する腫瘍。
pT3:脈管/リンパ管侵襲の有無にかかわらず、精索に浸潤する腫瘍。
pT4:脈管/リンパ管侵襲の有無にかかわらず、陰嚢壁に浸潤する腫瘍。
N(所属リンパ節転移)
NX:所属リンパ節の評価ができない。N0:所属リンパ節に転移を認めない。
N1:最大径2cm以下の所属リンパ節腫瘤1つに転移を認める;または、最大径2cm以下の多発性転移を認める。
N2:最大径が2cmを超えるが5cmは超えない所属リンパ節腫瘤1つに転移を認める;または、最大径5cm未満の多発性転移を認める。
N3:最大径5cm以上の所属リンパ節腫瘤に転移を認める。
M(遠隔転移)
MX:遠隔転移の評価ができない。M0:遠隔転移を認めない。
M1:遠隔転移あり。
M1a:所属リンパ節以外のリンパ節及び肺転移。
M1b:リンパ節及び肺以外の遠隔転移。
病期
Ⅰ期:転移を認めない。
ⅠA期:精巣および精巣上体に限局する腫瘍(pT1、N0、M0)。ⅠB期:精巣および精巣上体を超えて腫瘍が浸潤している(pTbn 2~4、N0、M0)。
Ⅱ期:リンパ節転移があり横隔膜より下に留まる。
ⅡA期:転移病巣が5cm未満である(全てのpT、N1~2、M0)。ⅡB期:転移病巣が5cm以上である(全てのpT、N3、M0)。
Ⅲ期:横隔膜より下のリンパ節以外にも転移がある。
ⅢA期:横隔膜より上のリンパ節に転移がある。ⅢB期:肺に転移している。
ⅢC期:肝臓・脳・骨など他の臓器に転移している。
国際胚細胞腫瘍予後分類(IGCCC)によるリスク分類

※1997年に提唱されたものであり、現在はpoor prognosis群の予後は改善されていて非セミノーマ群の5年生存率は70〜80%程度と言われています。
治療
病期と組織型で治療方針が決まります。通常は腫瘍側の精巣を摘出し病理組織を確認します。
病期
Ⅰ期:
セミノーマ:経過観察ではおよそ15~20%の方が再発する可能性があります。セミノーマにおける予防的治療としては、放射線治療と、抗がん剤であるカルボプラチン単回投与のいずれかを行います。予防的治療により再発率を5%以下にすることができると言われています。非セミノーマ:経過観察における再発率はおよそ30%で、大部分は2年以内に再発します。非セミノーマは放射線感受性が低いため通常予防的放射線治療は行いません。予防的な抗がん剤投与あるいは後腹膜リンパ節郭清が行われる場合があります。
Ⅱ期:
セミノーマ:Stage ⅡA セミノーマの治療には,高位精巣摘除術後の化学療法または放射線療法が推奨されています。一般的に化学療法剤としてはエトポシドとシスプラチンの組合せ(EP 療法)や,ブレオマイシン,エトポシド,シスプラチンの組合せ(BEP 療法)が選択され 3-4 コース施行されることが多いです。Stage ⅡA には後腹膜転移巣および傍大動脈リンパ節,同側腸骨リンパ節に30 〜 36 Gy を照射します。
非セミノーマ:以前から化学療法を先行する意見と後腹膜リンパ節郭清術(RPLND)を先行する意見があり、これまでの検討では両者の再発率で差は認めていません。非セミノーマ症例のうち,2-5cm の後腹膜リンパ節病変を有する症例に対しては IGCCC に準じBEP 療法が推奨されています。一方、2 cm 未満の後腹膜リンパ節病変を有し,高位精巣摘除術後の腫瘍マーカーが正常値である症例に対しては,RPLND またはサーベイランス(6 週ごとの厳重経過観察)が推奨されています。2cm 未満であっても,高位精巣摘除術後も腫瘍マーカーが上昇している症例に対しては,BEP 療法を行い,その後の残存病変に対して RPLND を行う方針が推奨されています。
Ⅲ期:
化学療法を行う事が推奨されています。BEP 療法が現時点での精巣腫瘍導入化学療法における標準治療と考えられています。IGCCC で good prognosis に分類された症例に対する導入化学療法としては,BEP 療法を 3 コース、ntermediate prognosis,poor prognosis に対する導入化学療法としては,BEP療法 4 コースが標準治療として推奨されています。
化学療法の実際
BEP療法について
投与スケジュール
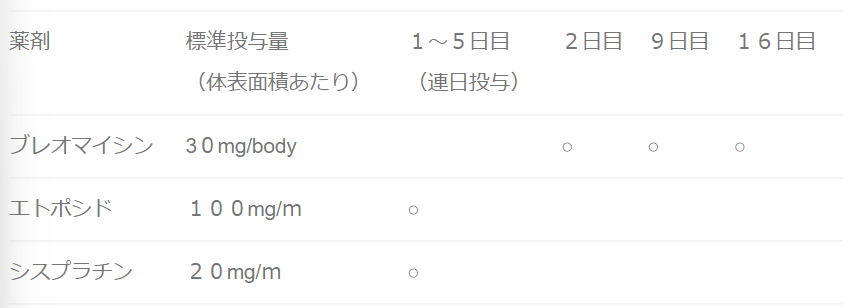
治療第1日目に点滴を開始し、治療第1~5日目まで毎日エトポシドとシスプラチンの点滴(静脈内注射)を行います。治療第2、9、16日目にブレオマイシンの点滴(静脈内注射)を行います。その後休薬日を入れ治療21日目(3週間)までを1コースとして、同じ内容の治療を繰り返します。副作用などで治療期間が延長される場合がありますが最低でも28日おきには治療を行います。各コースごとに退院する事は可能です。
予想される副作用と対策
- 骨髄抑制(20~100% :白血球減少、血小板減少、貧血)、感染症(発熱性好中球減少症、敗血症など)
白血球の減少に対してGCSF製剤を投与します。貧血や血小板の減少に対しては必要に応じて輸血を行います。 - 粘膜炎(10~25% 口内炎、胃潰瘍など)
適宜胃粘膜保護剤を内服いただき、口内炎に対してはうがいをしていただく事で予防可能です。漢方製剤(半夏瀉心湯)のうがいが有効です。 - 悪心・嘔吐(10~25% )
抗がん剤投与中はアプレピタンと呼ばれる強力な制吐剤を投与し、吐き気の予防を行います。食事のとれない期間は適宜点滴や栄養剤の内服で対応いただきます。 - 脱毛(10~60% )
治療期間中は脱毛がありますが、治療後再び生えてきます。 - 間質性肺炎(10%)
とくにブレオマイシンの副作用として重要です。
投与期間中に呼吸機能の低下や呼吸困難症状が出現した場合は、ブレオマイシンの投与を中断します。その場合はブレオマイシンを除いたシスプラチンとエトポシドで治療を継続していきます。
さらに上記以外の副作用として抗癌剤の血管外漏出、アレルギー、全身倦怠感、食欲低下、下痢、末梢神経障害、聴神経障害(耳の聞こえの障害)、造精機能障害(精子を造る機能の障害)、臓器障害(肝、腎、心、内分泌腺、生殖器など)、浮腫(むくみ)、皮膚の色素沈着、爪の異常やその他の副作用が起こりうる可能性もあります。
希望される方は化学療法前に精子凍結保存を行います。
初回化学療法後について
ケース1:腫瘍が残存している場合は後腹膜リンパ節郭清を行いリンパ節を摘出します。摘出したリンパ節に腫瘍細胞を認めた場合は化学療法を追加します。ケース2:経過期間中に再発した場合は救済化学療法を行います。その場合はシスプラチンとイホスファミドを中心とした救済化学療法が推奨されています。
難治例や治療方針が難しい方の場合は精巣腫瘍メーリングリストを通じて、全国の泌尿器科医と治療方針を検討いたします。